第8次医療計画策定に向けた議論がスタート
厚生労働省は6月18日、「第8次医療計画等に関する検討会」の初会合が開催されました。5月28日に公布された改正医療法を踏まえ、2024年4月開始となる第8次医療計画の作成指針等について検討するための会となります。今回は、第8次医療計画策定に向けたスケジュールや検討体制などについて議論されました。本稿では、その内容の一部についてご紹介します。
■そもそも医療計画とは
医療計画は、医療資源の地域的偏在の是正と医療施設の連携を推進するため、昭和 60 年の医療法改正により導入されました。その定義としては、「国の定める基本方針に即し、地域の実情に応じて、当該都道府県における医療提供体制の確保を図るために策定するもの」とされています。内容としては、主に各地域における以下の5項目が記載された計画書になります。その名のとおり計画書になりますので、その計画に沿って各都道府県と医療機関が協働し、目標を達成していくことが求められています。
①医療圏の設定、基準病床数の算定
②地域医療構想
③5疾病・5事業および在宅医療に関する項目
※ただし、令和6年度からは「新興感染症等の感染拡大時における医療を追加し、6事業。
④医師の確保に関する事項
⑤外来医療に係る医療提供体制の確保に関する事項
医療計画は医療法により策定することが定められています。当初は5年ごとに改定されていましたが、高齢化がさらに進む中で、3年を1期とする介護保険事業(支援)計画と医療計画との連携・整合が重要となることから、現行の第7次医療計画からは1期が6年に改められることになりました(3年ごとに中間見直しも実施)。そして、第8次医療計画は2024年度から2029年度までを対象とする計画となります。
医療計画の策定は、各都道府県が自由に策定するわけではなく、厚生労働省から示される「基本方針」に沿って作られます。この基本方針が、各都道府県が計画を作成するためのひとつの拠り所になります。今回の第8次医療計画であれば、つぎのような流れで進められる予定です(図表)。
2022年度中に厚生労働省が基本方針を策定し、公表
↓
2023年度中に各都道府県で計画を作成
↓
2024年度から新たな「第8次医療計画」がスタート
図表 第8次医療計画に向けた取組(全体イメージ)【案】
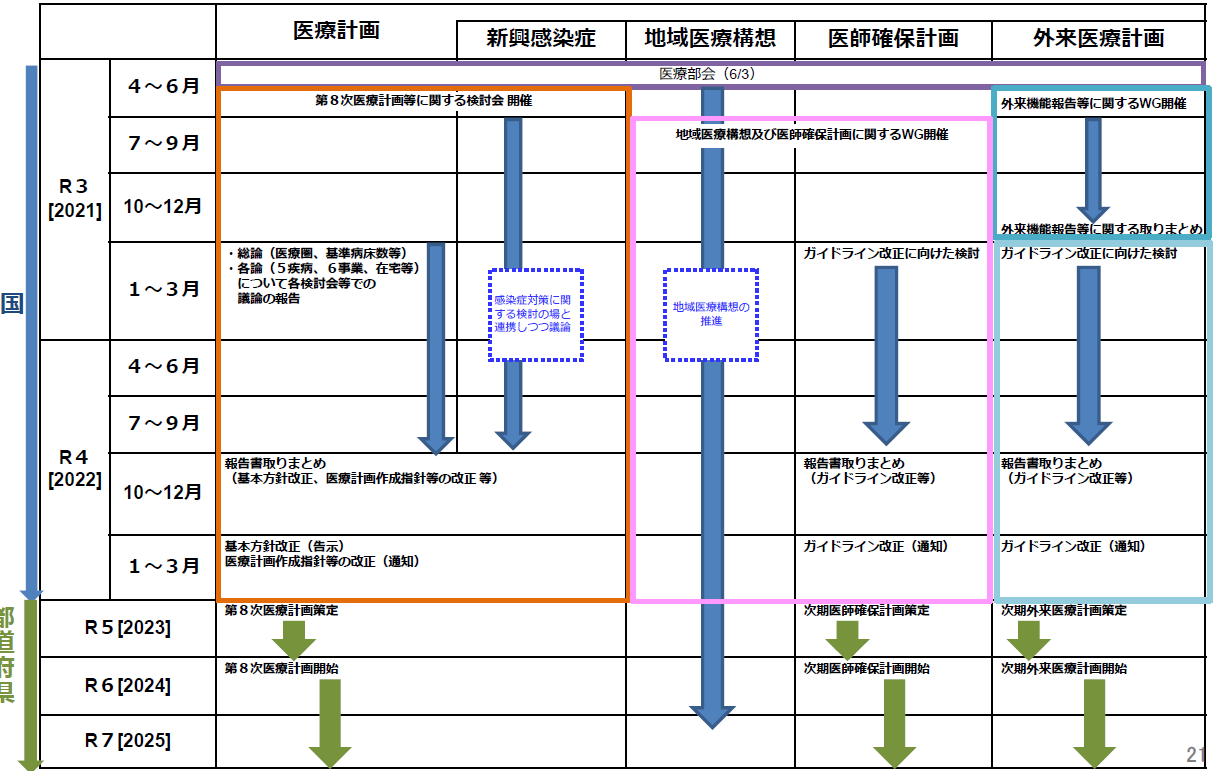
出典:第1回第8次医療計画等に関する検討会 資料
■3つのワーキンググループを設置
第8次医療計画では、新型コロナウイルス感染拡大を受けて「新興感染症等への対応」を新たな事業として盛り込むことになっています。その他にも、外来機能報告等など新たな事項が新設されています。そこで今回の検討会では、第8次医療計画策定に向けた検討体制として次のようなイメージ案を示しました(図表)。
●特に集中的な検討が必要な項目があることから、検討会の下に「地域医療構想および医師確保計画に関するワーキンググループ(WG)」「外来機能報告等に関するWG」「在宅医療および医療・介護連携に関するWG」の3つのWGを立ち上げ議論する
●新興感染症等への対応に関して、感染症対策(予防計画)に関する検討の場と密に連携する観点から、双方の検討会・検討の場の構成員が合同で議論を行う機会を設ける
図表 第8次医療計画の策定に向けた検討体制(イメージ)【案】
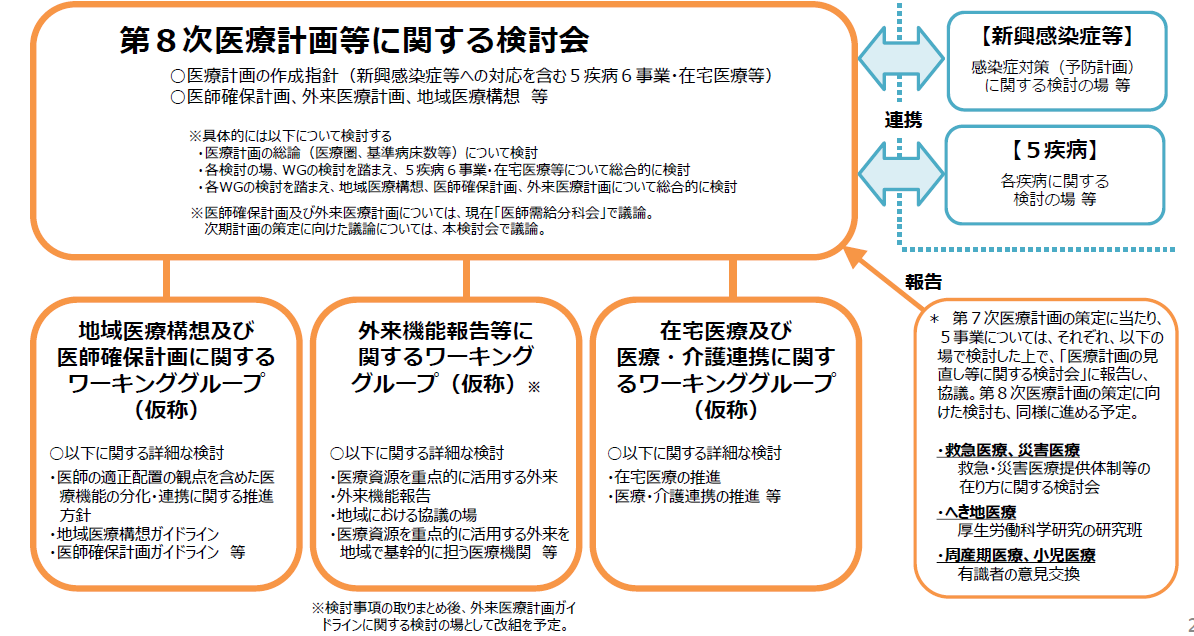
出典:第1回第8次医療計画等に関する検討会 資料
■地域医療構想は医師確保計画とセットで
このうち、「地域医療構想および医師確保計画に関するWG」では、地域医療構想の実現に向けた検討と合わせて、「医師の適正配置の観点を含めた医療機能の分化・連携に関する推進方針」「医師確保計画ガイドライン」などを検討することが盛り込まれています。地域医療構想の実現には、病床機能の転換や病院の再編・統合といったハード的なものと合わせて、そこで働く医師人材の確保とを、セットで検討することが不可欠という考えによるものと思われます。
また2022年の外来機能報告等の施行を控える「外来医療計画」については、新設される「外来機能報告等に関するWG」で、概ね月1回程度の議論を重ね、第8次医療計画等に関する検討会や医療部会に報告しながら、2021年12月末を目途に「外来機能報告等に関する取りまとめ」を行うとしたスケジュールイメージが示されました(図表)。検討が必要な事項として、次の項目が挙げられています。
・医療資源を重点的に活用する外来(具体的な項目、呼称等)
・外来機能報告(報告項目、報告スケジュール等)
・地域における協議の場(参加者、協議スケジュール等)
・医療資源を重点的に活用する外来を地域で基幹的に担う医療機関(国の定める基準 、呼称等)
・紹介・逆紹介の 推進、診療科ごとの外来分析その他の外来機能報告等の施行に必要な事項
■おわりに
医療計画は各地域におけるこれから先6年間の医療提供体制の方向性を示したものであり、医療機関の今後の経営方針を検討するうえでは抑えておくべきものといえます。新型コロナウイルス感染症拡大を受けて、少しペースダウンをした感がある地域医療構想に関しても、これを機に議論が加速するのではないかと想定されます。また2022年度から始まる「外来機能報告制度」についてもこれから詳細が詰められていきます。これまでの「医療提供体制の在り方」を見直すためにどのような議論がなされていくのか、今後の検討会の動向を注視していく必要があるといえます。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
クリニック経営に欠かせない情報発信の効果とは
新型コロナウイルスの感染拡大が始まってから1年以上が経過しました。医療業界も他の業界と同様に大きな影響を受けており、その影響はコロナ感染症患者を受け入れている病院だけでなく、クリニックも例外ではありません。 1年以上経過しても患者数が回復せず、残念ながら閉院されたクリニックや、閉院を検討しているクリニックもあるようです。
■将来の医療・介護ニーズ需要減を顕在化
新型コロナウイルス感染症による今の医療機関の状況は、将来の高齢者の人口減少による医療・介護ニーズ需要の減少を、前倒しで顕在化させたという見方があります。つまり、将来的には現在のような医療・介護ニーズ需要の中で、クリニック経営を成立させていく必要が出てくるということになります。
実際に、このような厳しい環境下においても、コロナ前と同等、あるいはそれ以上の患者さんを診ているクリニックも数多くあります。ある意味、クリニックの二極化が進んだとも考えられます。その差はいったい何でしょうか?
その差のひとつに「情報発信」の差があると考えています。
今回はそのクリニックにおける「情報発信」について、医療機関におけるマーケティングの基本概念に立ち戻って考えてみたいと思います。
■情報発信の効果とは
これからのクリニック経営において、情報発信の差は、これまで以上に大きな要素になると考えられます。情報発信というと、今の時代はホームページやSNSがパッと思い浮かびますが、それ以外にも看板や電柱広告、紙媒体での院内報など、さまざまなツールがあります。
では、これらの情報発信はどんな効果があるのか、マーケティング的な視点から深掘りしていきたいと思います。
消費者の行動モデルを表している「AISAS(アイサス)」というマーケティング用語があります。Attention(認知・注意)・Interest(興味・関心)・Search(検索)・Action(行動)・Share(共有)の頭文字を組み合わせた造語で、AISASの順番で消費者は意思決定プロセスを踏むと考えられています。
これをクリニックに当てはめてみた場合、つぎのようになります。

では、情報発信が上記のどのプロセスに影響するかというと、主には「①存在の認知」「②動機づけ」「③検索」になります。
①存在の認知
開業して最初の関門は、地域の患者さんなどにクリニックを知ってもらうことです。これはクリニックだけでなく、他の小売店も同様です。AISASの順番でわかるとおり、存在を知ってもらわなければつぎのプロセスには進んでいきません。ですので、開業最初は広告・宣伝の強化が必要となってきます。
看板や電柱広告などはまさしく存在の認知に役立ちます。その他にも、内覧会や患者さん向け勉強会などもクリニックの存在を知ってもらうにはとても有効的です。
②動機づけ
続いて動機づけです。クリニックの場合は「熱が出た」「怪我をした」など、クリニック側で仕掛けるというよりも、患者側で自然に発生し必要に迫られるケースがほとんどかと思います。
しかし、クリニックの中には患者さんに対して情報発信することで、潜在的な来院動機を掘り起こしているところもあります。その方法とは、メルマガやLineなどのプッシュ型による情報発信になります。
例えば、花粉症の時期であれば、花粉対策やアレルギー検査開始の情報を発信することで、来院する動機をさりげなく与える工夫をしているクリニックもあります。またコロナ禍であれば、受診控えを少しでも和らげるために、感染症対策をしっかりやっていることを適宜情報発信しているところもあります。
このようなプッシュ型の情報発信は、医療機関ではあまり必要とされていなかったかもしれません。しかしこれからの時代、クリニック側からのプッシュ型の情報発信が、集患に欠かせなくなってくるかもしれません。
③検索
検索というと最近ではインターネット内で行われることがほとんどです。ほとんどの患者さんがクリニックを探す場合には、ホームページや口コミサイト、ブログ、さらにはSNSなど、インターネット上で情報を集めます。
そういった患者さんの意思決定プロセスを考えると、ホームページをもつことは当然ですが、合わせて内容の充実も大切になってきます。さらにスマートフォンやタブレットの画面表示にも最適な作り方をすることが必要といえます。
■どの情報発信を強化していくか
仮に、自院の患者さんの来院状況を、このAISASモデルに照らし合わせて考えた場合に、どこのプロセスで患者さんが離脱している可能性があるでしょうか。もしくはさらに患者さんに来院してもらうためには、どのような情報発信が必要でしょうか。一度、AISASモデルに照らし合わせて考えてみてはいかがでしょうか。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
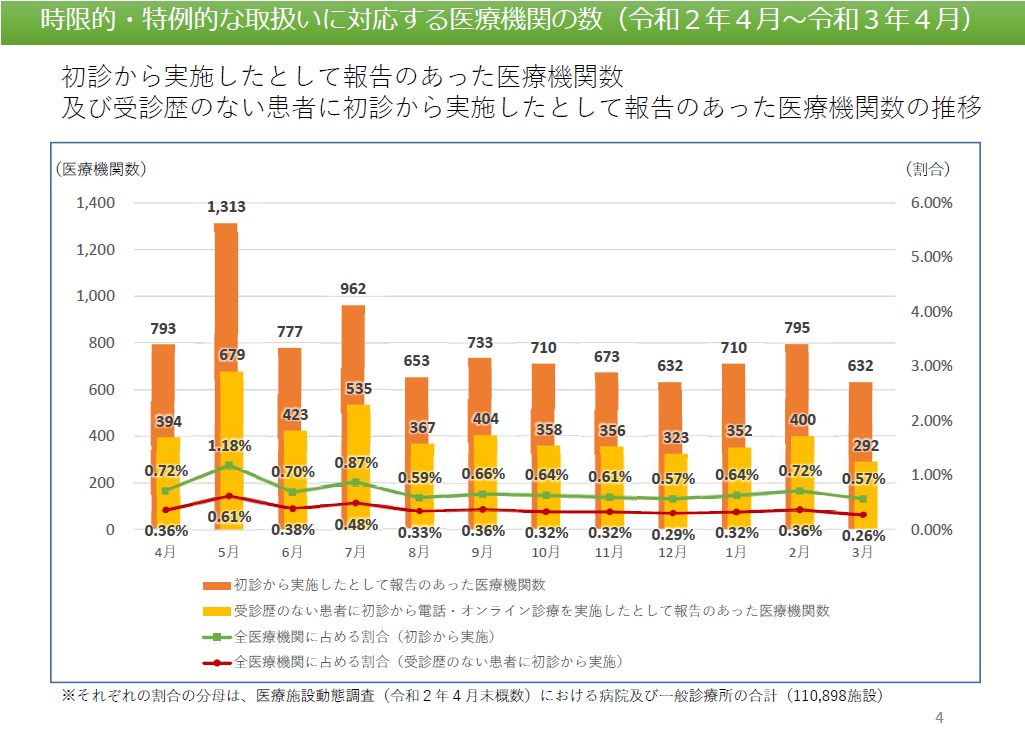
「オンライン診療等の実施登録した医療機関数」は全体の約15%と横ばい
5月31日に「オンライン診療の適切な実施に関する指針の見直しに関する検討会」が開催されました。電話・オンライン診療は、2020年4月から「新型コロナウイルス感染症対応」として、臨時特例的に大幅に規制緩和されていますが、それらの実施状況については3ヶ月に1回の頻度で検証されてきました。今回の検討会では、その1~3月の検証結果が報告されました。今回はその内容について、一部ご紹介していきます。
■電話・オンライン診療に対応できる医療機関数は横ばいで推移
電話・オンライン診療は、2020年4月から「新型コロナウイルス感染症対応」として、臨時特例的に大幅に拡大されており、初診患者にも一定の制限はあるものの臨時的に認められています。
厚生労働省は、こうした電話・オンライン診療について、全症例を報告することを義務付けており、その報告内容を集計・分析し、「原則として3か月ごとに検証する」こととしています。今回、1~3月の状況が報告され、これで約1年間分の推移が追えることになります。
それによると、「電話や情報通信機器を用いた診療を実施できるとして登録した医療機関数」は、2020年6月に16,000施設を超えてからは横ばいで推移しており、2021年4月末時点では16,843施設と大きな変化はありません。同様に「初診から実施できるとして登録した医療機関数」についても、6月末が6761件に対して、4月末は7156件と大きな変化はなく、横ばいで推移していることがわかります。

また全医療機関に占める「初診から電話・オンライン診療を実施した医療機関」の割合については、5月に1.18%でピークとなり、6月以降は0.60~0.80%の間で推移しています。さらに「完全初診患者に電話・オンライン診療を実施した医療機関」の割合についても5月に0.61%でピークとなり、その後は0.30~0.40%の間を推移しており、こちらも横ばいで推移しています。

このような検証結果だけをみると、オンライン診療等についてはこれまでにないほど大幅に規制緩和されているにもかかわらず、実施件数がそれほど伸びない、横ばいということは、オンライン診療等への需要はそれほど高くないのではないかという見方もできます。また一方で、医療機関としても積極的に活用する段階まできていない、準備ができていないという要因もあるのかもしれません。いずれにせよ、オンライン診療等を根付かせていくためには、まだまだ時間を要すると思われます。
■オンライン診療等を利用している患者の背景は?
続いて、電話・オンライン診療を利用している患者側に目を向けてみましょう。
まずは利用している年齢層ですが、年齢階層別でみると「0~10歳」が電話診療で33%、オンライン診療で24%と1番多くなっています。次いで「31~40歳」が電話診療で16%、オンライン診療で22%と多くなっています。
また年齢階層別の疾患をみると、「0~14歳」では「上気道炎」「アレルギー性鼻炎」「気管支炎」などが多く、「15歳以上」では「発熱」「上気道炎」が多くなっています。
このような結果をみると、小児科や耳鼻咽喉科クリニックなどでは電話・オンライン診療のニーズは他の診療科よりも高いといえそうです。

■特例措置要件を一定数守らず、「基礎疾患の情報がない場合の8日以上の処方」が最も多い
今回の臨時特例では、過去に一度も受診歴がなく、他院からの診療情報提供などもない患者、いわゆる完全初診患者に対するオンライン診療等も認められています。ただし、そのような完全初初診患者については、誤診や重症化の見落としなどのリスクが極めて強くなることから、「麻薬・向精神薬の処方はできない」「処方日数は7日間を上限とする」などといった特例措置の要件が求められています。
検証では、「特例措置の要件を守らない処方の件数の推移」も追っており、その結果をみると、特例措置の要件を守らないケースは減少していますが、一定数は依然としてあるという状況がみてとれます。特に「基礎疾患の情報がない場合の8日以上の処方」の事例が最も多くなっています。

またオンライン診療等については、オンライン診療等に適していない症状や兆候がある場合には、速やかに対面での受診を勧めることとしています。
報告数に比して、受診勧奨が行われている件数が少なく、また慎重な対応が必要な症状であっても受診勧奨の件数は多くないことが明らかにされています。
オンライン診療等で懸念されている安全性と信頼性を検討するうえで、このような検証結果は非常に有用といえます。

■おわりに
国としては、国民が「かかりつけ医」をしっかり持つことを推奨しています。個人的にはこちらの状態を把握されている「かかりつけ医」とのオンライン診療等であれば、活用してみたいという想いはありますが、まだまだ医療機関側の対応準備などが整っていないように感じます。そういった医療機関を後押しするためにも、今後、オンライン診療を医療全体の中でどのような位置づけにしていくのかを示すことが、ひとつのポイントではないかと考えます。
資料出典:第15回オンライン診療の適切な実施に関する指針の見直しに関する検討会 資料
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
コロナ回復患者の後方支援病院確保に向け支援措置を再整理
厚生労働省は5月11日に「新型コロナウイルス感染症から回復した患者の転院を受け入れる後方支援医療機関の確保について」を事務連絡しました。今回の内容は、新型コロナウイルス感染症発症後、懸命な治療によって回復し、退院基準を満たした患者(回復患者)を受け入れる後方病院に対する支援策について、これまで実施されている内容と合わせて整理したものとなっています。それだけ現状において、回復患者を受け入れる後方支援医療機関の確保が重要課題となっていることがうかがえます。
■直近のコロナ病床稼働率、大阪80%超
直近のコロナ病床稼働率について少し見ていきたいと思います。
5月12日に開催された第34回新型コロナウイルス感染症対策アドバイザリーボードに資料によると、5月4日時点で全国は44.9%となっています。まだ5割を満たない稼働状況ですが、重症者数の動向が増加傾向であることを考えると予断を許さない状況であることがうかがえます。
エリア別では、東京は36.4%、神奈川28.2%、埼玉44.3%、千葉30.0%と首都圏エリアでは全国の稼働率を下回っています。一方で、大阪83.2%、京都67.6%、兵庫61.3%、福岡62.2%、沖縄68.9%と全国の稼働率を大きく上回っています。特に大阪は、この時点では8割を超えています。
コロナ病床を増やせばよいのでしょうが、すぐには難しいということもあり、まずはコロナ病床の回転率をできるだけ上げていく必要があるといえます。
そうすると、回復患者を即座に受け取ってくれる後方支援医療機関の役割が重要となってくるのです。
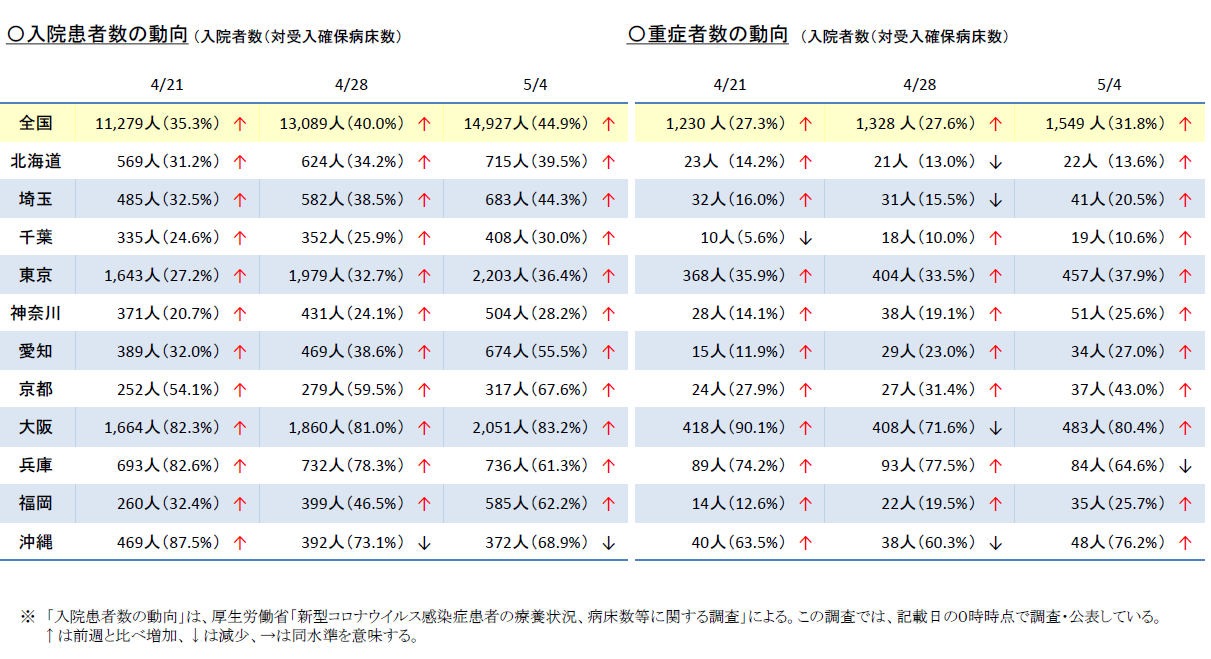
出典:第34回新型コロナウイルス感染症対策アドバイザリーボード
■後方支援医療機関に対する主な支援措置を再整理
後方支援医療機関に対する支援措置として、次のようなものがこれまでアナウンスされています。あらためて確認していきましょう。
【1】診療報酬上の臨時的な取扱い
①コロナ感染症から回復した後、引き続き入院管理が必要な患者を受け入れた医療機関で、必要な感染予防策を講じて入院診療を行った場合は、二類感染症患者入院診療加算の3倍(750点/日)を算定できる
②コロナ感染症から回復した後、引き続き入院管理が必要な患者を受け入れた医療機関では救急医療管理加算1(950点/日)を最大90日間算定できる
③コロナ感染症から回復した後、引き続き入院管理が必要な患者を受け入れた医療機関で、「個室」で必要な感染予防策を講じた上で入院診療を行った場合は、二類感染症患者療養環境特別加算の「個室加算」(300点/日)を最大90日間算定できる
【2】新型コロナウイルス感染症感染拡大防止・医療提供体制確保支援補助金
院内等での感染拡大を防ぎながら必要な医療を提供するための診療体制確保等に要する費用が補助対象となっており、回復患者の受入れに当たって必要となる個人防護具の購入費等も補助対象となる(令和2年度に補助を受けた医療機関では、原則として補助対象外である点に留意)
【3】オーバーベッドの特例
①新型コロナウイルス感染症の退院基準を満たしたが、引き続き入院が必要な状態の患者について、当該患者の転院を受け入れている医療機関においては、医療法施行規則第10条ただし書きの臨時応急の場合に該当し、当該患者について、緊急時の対応として、病室に定員を超過して入院させたり、病室以外の場所に入院させたりして差し支えない
②診療報酬においても、緊急事態宣言の出されている期間については、その対象の区域にかかわらず、全ての保険医療機関について、「厚生労働大臣の定める入院患者数の基準及び医師等の定員数の基準並びに入院基本料の算定方法について」の減額措置は適用しない
【4】院内感染によりクラスターが発生した場合の支援
緊急包括支援事業において、「院内感染の発生により、病棟全体や病院全体が実質的に重点医療機関の要件を満たすような医療機関については、都道府県が厚生労働省と協議して重点医療機関と認めた場合は、 都道府県が認めた期日に遡及して、都道府県が認めた期間に限り指定されたものとみなして、重点医療機関の空床確保の補助の対象として差し支えない」とされている。クラスター発生時における空床や休止病床について、コロナ感染患者を受け入れるためのものでなくても、都道府県が認めた期間に限り重点医療機関に指定されたものとみなして、緊急包括支援交付金を活用して、重点医療機関の空床確保の補助対象とすることが可能である。
その他にも、【後方支援医療機関への転院支援】として、「後方支援医療機関のリスト作成」「G-MIS による受入可能病床数の把握」、「地域の実情に応じた転院調整」、「転院患者の移送の支援」などをあらためて公表しています。
さらに、後方支援医療機関が、安心して回復患者を受けられるように【新型コロナウイルス感染症患者の退院基準】も明確に示しています。
■おわりに
新型コロナウイルス感染症の拡大を受け、あらためて各医療機関の医療機能の明確化が必要であり、その情報を各地域、医療機関で共有しておく必要であると感じます。そしてそれをどこの誰がリーダーシップを発揮して実行していくのか、注目したいところです。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
新型コロナ対応、「診療所の役割強化を」提言
5月6日の新型コロナウイルス感染症対策アドバイザリーボードの会合が開催されました。会合では、直近の感染状況等の分析と評価について議論のほかに、脇田座長や釜萢敏・日本医師会常任理事、尾身茂・地域医療機能推進機構理事長などメンバー4人の連名による「新型コロナウイルス感染症に対する医療提供体制の強化(たたき台)」の提言がありました。今回はその内容について、ご紹介していきます。
■直近の感染状況は?
医療提供体制の強化の提言の前に、直近の感染状況等に関する報告がありました。一都三県および関西圏の情報について、ここでは共有します。
【東京】
東京では20~50代の感染拡大により、全体でも感染者数の増加傾向が継続していると指摘。先週今週比に低下傾向が見られるものの、実効再生産数1以上が2カ月近く継続。地域的には都心を中心に周辺にも広がりが継続しているとしています。ただし、緊急事態宣言開始後は夜間滞留人口・昼間滞留人口ともに急減しており、2度目の緊急事態宣言時の最低値を下回る水準に。ただし、実効再生産数は1を下回っておらず、GW後も新規感染者数の増加が継続する可能性が指摘されています。
【埼玉、千葉、神奈川】
まん延防止等重点措置の開始から2週間経過したものの、新規感染者数は横ばいから微増で、夜間滞留人口・昼間滞留人口はGWに入り減少に転じたとしています。しかし実効再生産数は1前後で、新規感染者数は横ばいが続く可能性があると指摘されています。
【関西圏】
大阪、兵庫を中心に、医療提供体制や公衆衛生体制の非常に厳しい状況が継続し、救急搬送の困難事例が増えて一般医療を制限せざるを得ない危機的な状況が続いている。そのうえで、必要な医療を受けられる体制を守るためには、新規感染者数を減少させることが必須だとしています。また周辺では、奈良、和歌山では減少の動きが見られるとしています。
■医療提供体制、診療所の役割強化が必要
そのような感染状況等の議論の中、会合では「新型コロナウイルス感染症に対する医療提供体制の強化(たたき台)」として、以下の内容が提言されました。
【対策1】診療所の役割強化
診療所においても可能な範囲でさらに感染症対応能力を向上
●診療所スタッフの感染防止能力の向上
ゾーニングの工夫
動線の分離
●在宅診療・遠隔診療の取り組みを拡大
●施設療養・自宅療養中の新型コロナウイルス感染者への関与を拡大
●これらについての診療報酬など財政支援の継続
【対策2】都道府県における入退院調整に関する地域関係者間の連携強化
●後方病院の確保と転院調整本部の機能強化
●病院機能に応じた入院受け入れ可能情報の地域関係者間でのリアルタイムの共有
【対策3】災害医療ととらえた、病床・人材の確保に対する国の支援のさらなる強化
●現下の状況は災害医療的な対応が求められるとの認識の下、都道府県の病床・人材の確保に関する広域調整を国が支援するとともに、場合によっては国から病床や医療人材の確保を働きかけ
これまでは新型コロナウイルスに関しては、病院の役割を中心に議論されてきていましたが、今回はそれに加えて診療所の役割についても強化すべく議論が必要とされています。たとえば、施設療養・自宅療養中の患者など、診療所で対応できる患者については対応を求め、それに対して診療報酬などの財政支援が継続されていくことが提言されています。また病床確保に向けては、コロナ回復後の患者を受入れることができる後方病院や介護施設などの充実が必要であり、そのための地域関係者間での連携強化が必要としています。
■おわりに
新型コロナウイルスの感染拡大を踏まえ、病床の確保など医療提供体制をあらためて見直すことが必要とされています。その影響により、地域医療構想を含めた医療提供体制改革は一層、視界不良となったと言わざるを得ません。増してや新型コロナと地域医療構想は相性が悪く、短期的な有事対応と中長期的な平時対応を必要に応じて切り替える柔軟なスタンスが必要となってきます。医療提供体制改革の推進に際して、都道府県は難しい舵取りを強いられているといえるでしょう。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
2021年医療法等改正のチェックポイント-医師の働き方、タスクシフト/シェアの推進、外来医療の機能の明確化・連携など-
「良質かつ適切な医療を効率的に提供する体制の確保を推進するための医療法等の一部を改正する法律案」が2021年3月18日から衆議院本会議で審議入りし、4月8日に可決されました。今回の改正項目は、「Ⅰ.医師の働き方改革」「Ⅱ. 各医療関係職種の専門性の活用」「Ⅲ. 地域の実情に応じた医療提供体制の確保」「Ⅳ. 持ち分の定めのない医療法人への移行計画認定制度の延長」の4つとなっています(図表)。ここでは、その法案から、「医師の時間外労働上限規制」「タスクシフト/シェアの推進」「医師養成課程の見直し」「外来機能報告制度の創設」にフォーカスして、改正のチェックポイントをご紹介します。
図表:「良質かつ適切な医療を効率的に提供する体制の確保を推進するための医療法等の一部を改正する法律案」の概要

出典:第78回社会保障審議会医療部会 資料
■チェック①医師の時間外労働上限規制
これまでの我が国の医療は医師の長時間労働により支えられており、今後、医療ニーズの変化や医療の高度化、少子化に伴う医療の担い手の減少が進む中で、医師個人に対する負担がさらに増加することが予想されています。こうした中、医師が健康に働き続けることのできる環境を整備することは、医師本人にとってはもとより、患者・国民に対して提供される医療の質・安全を確保すると同時に、持続可能な医療提供体制を維持していく上で重要となります。
そこで、医師の働き方改革に関連して、長時間労働の医師を対象に、労働時間短縮と健康を確保するための対策が盛り込まれました。医療法の改正事案で、2024年4月より適用開始となる医師に対する時間外労働の上限規制に向けた対応として、次の3つの対策が講じられます。
(1)勤務する医師が長時間労働となる医療機関に対して「医師労働時間短縮計画書」の作成を求める。
(2)やむを得ず高い上限時間を適用する医療機関を都道府県知事が指定する制度を創設する。
(3)高い上限時間を適用する医療機関においては、面談指導、連続勤務時間の制限、勤務間インターバル規制などの健康確保措置を実施する。
■チェック②タスクシフト/シェアの推進
「Ⅱ. 各医療関係職種の専門性の活用」では、1つにタスクシフト/シェアの推進のための「医療関係職種の業務範囲の見直し」が挙げられています。これは医師の働き方改革に関連したもので、医師の負担を軽減しつつ、医療関係職種がより専門性を活かせるよう、各職種の業務範囲の拡大等を行うものです。関連する法律は、診療放射線技師法、臨床検査技師等に関する法律、臨床工学技士法、救急救命士法の4つであり、改正案により、それぞれの職種に新たな業務が認められることになります(図表)。それぞれタスクシフト/シェア案は、2021年10月1日の施行を目指しています。
図表 医療関係職種の業務範囲の見直し

出典:第78回社会保障審議会医療部会 資料
■チェック③医師養成課程の見直し
「Ⅱ. 各医療関係職種の専門性の活用」のもう1つが、「医師の養成課程の見直し」になります。
改正案では、(1)共用試験合格を医師国家試験の受験資格要件とすることを医師法に位置付ける、(2)共用試験に合格した医学生が臨床実習として医業を行うことができると明確化する─が盛り込まれました。これにより、共用試験に合格した医学生について、医師法第17条の規定にかかわらず、大学が行う臨床実習において、医師の指導監督のもとで医業を行うことができるようになります。(1)は2025年4月1日、(2)は2023年4月1日の施行を目指しており、歯科医師についても同様の対応となります。
■チェック④外来機能報告制度の創設
「Ⅲ. 地域の実情に応じた医療提供体制の確保」の柱の1つに、外来機能報告制度の創設が2022年4月1日施行を目指し、盛り込まれました。
外来医療の機能の明確化・連携に向けて、データに基づく議論を地域で進めるために、
(1)医療機関が都道府県に外来医療の実施状況を報告する
(2)(1)の外来機能報告を踏まえて「地域の協議の場」において、外来機能の明確化・連携に向けて必要な協議を行う
(3)そして「医療資源を重点的に活用する外来」を地域で基幹的に担う医療機関(紹介患者への外来を基本とする医療機関)を明確化する
ことが盛り込まれました。
「医療資源を重点的に活用する外来」のイメージとしては、「医療資源を重点的に活用する入院の前後の外来(悪性腫瘍手術の前後の外来など)」「高額等の医療機器・設備を必要とする外来(外来化学療法、外来放射線治療など)」「特定の領域に特化した機能を有する外来(紹介患者に対する外来など)」が提示されています。
外来機能の集約化が狙いとなりますが、これにより病院の外来患者の待ち時間の短縮や勤務医の外来負担の軽減ができれば、医師働き方改革にも寄与することが期待されます。
■おわりに
上記のほか、今回の改正案では、「新型コロナウイルス感染症対策を意識した項目」や「認定医療法人制度の延長(2023年9月末まで)」などについても盛り込まれていますが、全体としては「医師の働き方改革」に関連するものが大部分を占めています。それだけ、医師を含めた医療機関の働き方改革は、優先順位の高いタスクに位置付けられているといえます。
働き方改革は、これから想定される医療の担い手不足といった人口動態の変化に対応するための対応策です。ただの法規制への対応というだけでなく、これからの病院経営にとって非常に重要な改革であり、1つの大きな経営課題として進めていく必要があるといえるでしょう。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
オンライン診療を導入すべきか否か~患者調査を踏まえて~

2018年度にはじめてオンライン診療料が保険収載されました。その後2020年度に診療報酬改定が行われましたが、オンライン診療料に関してはそこまで大規模な改定はありませんでした。しかしこれとは別に,新型コロナウイルス感染症が大流行し,全国に緊急事態宣言が発せられる未曽有の事態が発生しました。これにより感染抑制など,さまざまな期待から「電話および情報通信機器による診療(オンライン診療)」に関心が集まっています。今回はそのオンライン診療に関して、厚労省で実施された患者調査(n=490名)の結果を紹介します。オンライン診療の導入を検討されている医療機関の一助になれば幸いです。
■受診経験ありは約10%、うち40%以上は60歳代以上
回答患者のうち、「オンライン診療受診経験あり」は47名であり、全体の10%未満でした。またそのうち、60歳代が14.9%、70歳代が12.8%、80歳代以上が14.9%で、60歳代以上で40%超の割合を占める結果となりました。よく医療機関の中には、自院の患者は「高齢者が多いからオンライン診療は受け入れられない」といった声を数多く聞きますが、この結果をみると、高齢者でもオンライン診療の需要はあることがうかがえます。
また「オンライン診療受診経験あり」の患者の95.7%が定期通院をしており、対面診療とオンライン診療を併用している患者がほとんどであることがわかります。さらに「オンライン診療受診経験あり」は10%未満でしたが、オンライン診療の認知度は、「知っている」が75.9%と、オンライン診療の受診経験ありは少ないものの、患者への認知度は高水準であるといえます。
■オンライン診療、受診理由のトップはコロナ感染予防
つぎに電話診療の受診理由についてです。「感染予防のため医療機関に行かない方がよいと思ったから」が63.8%と最も多く、次いで「その他の理由」が21.3%、さらに「感染予防のため医療機関に行かない方がよいと家族等からすすめられたから」と「外出自粛の要請の有無にかかわらず、自主的に外出を控えていたから」がそれぞれ14.9%という結果になっています。ここからも、新型コロナウイルスが患者の受診行動、意識に大きな影響を及ぼしていることがわかります。
逆にいえば、患者に来院してもらうためには感染予防の徹底が大切であり、感染予防を徹底していることを情報発信し、患者に安心感をもってもらえることが大切といえます。その点では、ホームページ上で「当院の感染予防対策」をのせている医療機関がありますが、その情報発信はとても有効であるといえます。
また「その他の理由」の内訳としては、「医師からすすめられたから」が最も多くなっています。
■オンラインでも十分な診療やコミュニケーション可能が多数
オンライン診療を受けた患者の感想として、危惧されている「対面診療と比べて十分な診察を受けられないと感じた」項目において、「そう思う」が31.9%に対して、「そう思わない」が55.3%、また「対面診療と比べて十分なコミュニケーションが取れないと感じた」項目では、「そう思う」が21.3%に対して、「そう思わない」が72.3%であり、患者からの印象としては、十分な診察やコミュニケーションを得ることができたと捉えている割合が高くなっています。さらに、「対面診療と比べて受診する時間帯を自分の都合に合わせられた」「待ち時間が減った」「リラックスして受診でき、症状などを話しやすかった」など、オンライン診療に前向きな意見が多い結果となりました。
一方で、「オンライン診療を受けたことがない理由」としては、「できるだけ対面での診療を受けたいと考えているから」が1番多く、次いで「オンライン診療雄必要性を感じたことがないから」「医師からオンライン診療を提案されたことがないから」が上位にきています。「できるだけ対面での診療を受けたいと考えているから」をさらに掘り下げてみると、「検査や処置がすぐに受けられるから」「病気に関する質問や相談がしやすいから」「医師等の話が聞きやすいから」などがあります。対面診療に対する安心感の高さがうかがえます。
さらに今後の受診でのオンライン診療に関する希望としては、「新型コロナウイルスの問題とは関係なく対面診療を受けたい」が30.2%、「新型コロナウイルスの感染が懸念される間オンライン診療を受けたい」が13.1%、「新型コロナウイルスの問題とは関係なくオンライン診療を受けたい」は7.3%で、対面診療を希望する患者が多いようです。しかし、それを上回る項目として「対面診療かオンライン診療かは医師の判断に任せたい」が34.3%で最も多くなっています。オンライン診療の活用も、医師の患者への提案次第といえそうです。
■患者視点で選択肢を増やしてあげる
オンライン診療を導入するか否か、迷われている医療機関も多いかと思います。今回の調査結果に関していえば、オンライン診療は患者にとって比較的ポジティブなものとして捉えられているように思います。とはいっても、依然として患者さんの対面診療への拘りは根強くあるといえます。今回のアンケート結果を踏まえると、新型コロナウイルスのような緊急事態時において、対面診療・オンライン診療をどちらでも選択することができる医療機関が、患者にとってはベストといえるのかもしれません。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
働き方改革、医療機関にとって好機と捉えよ
働き方改革を推進するために、時間外労働の上限規制、年次有給休暇取得、同一労働同一賃金などに関する法整備が進められてきました。そして2024年4月より、医師に対しても時間外労働の上限規制が医師にも適用されることになります。今回はその医師の時間外労働の上限規制について確認していきましょう。
そもそもなぜ働き方改革が必要なのでしょうか?
それは主に日本の人口構造の変化が要因として挙げられます。これまでは高齢者の急増が課題とされてきましたが、2025年以降はその増加幅は小さくなることが推計されています。その一方で推計されているのが、清算年齢人口の減少です。2040年に向けて急激に減少していくことが予測されています。
労働力人口が少なくなる中で社会を維持していくためには、短時間であれば勤務できる女性や高齢者などの活躍が不可欠となります。そのためには、「正社員の長時間かつ硬直的な労働時間」「非正規の低賃金と不安定な雇用」などの制約をなくしていこうというのが働き方改革の背景にあります。
これまでは正社員の長時間労働が前提であり、極端にいうと長時間労働できない場合は労働市場から排除といった働き方が中心でした。しかしこれは人が無尽蔵に供給される「人口増加社会」だからこそ、マッチした働き方だったのです。
これからは労働資源が限られている「人口減少社会」に対応した働き方が求められます。つまりそれは、一人一人の状況に応じた多様な働き方で労働力を最大限に活かせる働き方に対応できるように、雇用側もシフトしていく必要があります。
ですので、働き方改革はただ法律を守らなければならないから対応するものではなく、時代の変化への対応策として講じなければならない経営課題といえるのではないでしょうか。
医師の時間外労働上限規制とは
さて、話は医療機関に話を戻しますが、2024年4月から医師に対しても時間外労働の上限が適用されます。新型コロナウイルス感染の影響で、適用時期の延期などの噂もありましたが、延期はなく予定通り適用する運びとなりそうです。それだけ高いプライオリティに位置づけされている問題ともいえます。
時間外労働の上限規制の一般則としては、原則は「月45時間・年360時間」となります。ただし36協定を締結すれば、年6ヶ月までは「時間外労働 年720時間以内」「休日労働と合わせて、月100時間未満、2~6ヶ月平均80時間以内」を上限に、原則を超える時間外労働を設定することができます。
しかし医師という職業柄、一般則の範囲では対応は難しいということで、今回の上限規制では次の3つの水準が予定されています。
A水準:診療従事勤務医に2024年度以降適用される水準
B水準:地域医療確保暫定特例水準
C水準:集中的技能向上水準
A水準は「年960時間・月100時間未満(例外あり)」(いずれも休日労働含む)であり、月80時間の一般則に近い働き方になります。厚労省の調査では、約6割の医師がA水準に該当すると見込まれています。
すべての医師にA水準で働いてもらい、かつ医療提供体制が維持できればいいのですが、なかなかそうはいきません。2024年4月の段階では、それでは1万人の医師が足りないといわれています。そこで特例水準として用意されたのがB水準です。
B水準は地域医療を確保するために時間外労働を、A水準を超えてせざる得ない医師に適用される水準になります。上限は「年1860時間・月100時間未満(例外あり)」(いずれも休日労働含む)であり、A水準よりかなり高い水準となります。そのため、追加的健康確保措置として、「連続勤務時間制限28時間・勤務時間インターバル9時間・代償休息」が義務付けられています。またB水準には「連携B」という水準もあり、これは医師の派遣を通じて、地域の医療提供体制を確保するために必要な役割を担う医師に適用されます。
a病院の勤務時間はA水準ですが、b病院での副業・兼業の業務を通算するとA水準を超えてしまう場合に適用されます。
続いて、C水準は名前のとおり、初期臨床研修医・新専門医制度の専攻医や高度技能獲得を目指す医師など、医療という高度かつ専門性の高い技術を習得するためにA水準を超えて時間外労働する医師に適用されるものです。上限は「年1860時間・月100時間未満(例外あり)」(いずれも休日労働含む)とB水準と同じになります。
これら3つの水準が2024年4月から適用され、2035年度末を目標にB水準をなくし、すべての医療機関がAもしくはC水準におさまる働き方を目指しています。
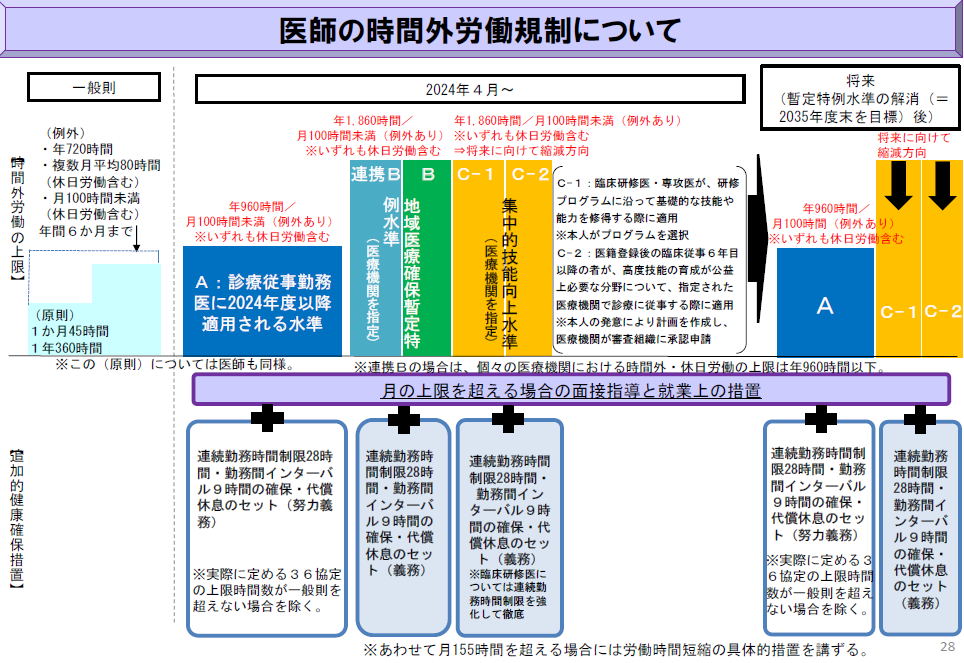
2021年度中に医師時短計画の策定を
2024年4月からBもしくはC水準を適用させるためには、都道府県からの指定を受ける必要があります。そのためには、可能であれば2021年度中に「医師労働時間短縮計画」を策定し、それをもとに評価機能による評価も受けねばなりません。評価をクリアし、都道府県への指定申請、そして労使間で36協定を締結して、やっとBもしくはC水準を適用できる流れとなります。
ですので、A水準を超える医師がいる医療機関では、2021年度より医師労働時間短縮計画の策定を検討していかなければなりません。その前提として、現状の医師の時間外労働をきちんと把握しておく必要があるのは言うまでもありません。
まとめ
医療機関は、人なくしてサービスを提供することはできません。高齢者人口の増加が落ち着き、働き手が急激に減少する中で医業経営を安定させていくためには、患者からだけでなく、働き手からも選ばれる医療機関でなければなりません。働き方改革はそういった時代の変化への対応策といえます。ある意味、医療機関にとってはチャンスです。この機会を好機と捉え、前向きに取り組むことが必要といえるでしょう。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
外来収入をチャンクダウンするとみえてくる改善策

「チャンクダウン」という言葉をご存知でしょうか。チャンクとはもともと「塊」を意味する言葉です。そしてチャンクダウンとは、特定のチャンクである「情報の塊」からさらに細かい具体的なチャンクへと掘り下げて考えることをいいます。課題解決などでよく用いられる方法で、様々なことに応用ができます。
たとえば、クリニックの外来収入増加のための施策について考えてみましょう。
クリニックの外来収入は、次のような算式で表現できます。
外来収入 = 新規患者数 × 患者単価 × 来院頻度
外来収入を上げるにはどうすればいいでしょうか?答えとしては簡単ですよね、新規患者数、患者単価、来院頻度のいずれか(もしくは全部)を向上させればよいということになります。
「新規患者数」を向上させるためにはどんな方策が考えられるでしょうか。まず決めなければならないことは、「どんな患者さんを集めたいか」ということです。そしてその患者さんが通院を必要としたときに、どのような手順でクリニックを探すのかを考える必要があります。
最近では、多くの患者さんはスマートフォンで検索してクリニックを見つけることがほとんどです。例としては、「○○駅 内科クリニック」「○○市 整形外科」などと検索するわけです。その際に1ページ目の上位に出てくるクリニックが、選ばれる可能性が高いのはいうまでもありません。
つまり新規患者の集患対策について考えてみた場合に、クリニックのホームページは、①スマホ対応である②上位表示されている③平均点以上の好印象を与えられるといったことが挙げられます。未だにホームページなどは不要というお考えの先生もいらっしゃいますが、患者さんのクリニックを見つけるまでの行動を考えると、ホームページは必須ということがいえると思います。
また最近では、コロナ対策をきっちり行っていることを掲載することも大切です。患者さんの不安を和らげて、通院のハードルを下げることに繋がります。
つぎに「患者単価」についてです。医療機関に関していえば、診療報酬により大部分が設定されてしまっているので、大幅にアップさせることは制度上、なかなか難しいかもしれません。必要な指導や検査などを適宜行い、平均単価を適切にすることといったことが一般的と思われます。あえて大きく患者単価を向上させる策があるとすると、それは在宅医療に対応することです。在宅医療における医業収入は、月2回の訪問で1人あたり約5万円以上となります。
最後に「来院頻度」についてです。将来的な人口減少が見込まれている中、この「来院頻度」はもっとも着目していきたい指標といえます。来院頻度が高ければ高いほど、患者さんから「かかりつけ医」として認識してもらっているということもいえます。
来院頻度に関してのターゲットは、新規患者数の場合とは違い、すでに「来院した患者さん」になります。患者さんの連絡先やメールアドレスなどを把握することも可能になりますので、メルマガやSNSによる定期的な情報発信、必要に応じて再来を促すといったプッシュ型の対策もうてますので、効果も高いといえます。
このようにクリニックの外来収入を分解することで、収入増加策をいくつか考えることができます。単純に外来収入を2倍にするのは気の遠い話に感じますが、たとえば「新規患者数」「患者単価」「来院頻度」を2割ずつ上げようと考えてみてください。そうすると、1.2の3乗で1.728となり、外来収入2倍に近づくことができます。
各項目を2割ずつであれば、簡単ではないですが、できなくもないと感じられる先生もいるのではないかと思います。
まずは自院の外来収入を分解して前年実績などと比較してみてください。低迷してしまっている項目はどれか、また改善余地のある項目はどれか、伸ばしたい項目はどれかなど、分解して精査することで、具体的な改善策が見えてくるはずです。ぜひ試してみてください。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。
3月から本格稼働するオンライン資格確認の最新動向をチェック!
今年(2021年)3月下旬からオンライン資格確認等システムが本格稼働します。昨年11月末、当システム整備などを支援する基金での追加補助が実施されていますが、医療機関におけるカードリーダーシステムなどの整備状況は、順調に進んでいるとはいえません。今回はそのオンライン資格確認等システムの動向についてご紹介します。
オンライン資格確認とは?
わが国の公的医療保険制度(健康保険制度)は、病気やケガといった保険事故に備えて加入者が保険料を納め、事故に遭遇した際に、保険から給付が行われる仕組みです。そのため医療機関等の窓口では、「患者がどの医療保険に加入しているのか」「提示された保険者証は有効か」などを確認する必要があります。これを資格確認といいます。
従来、この資格確認については手入力や目視で行ってしましたが、オンライン資格確認を導入するとマイナンバーカードのICチップ、もしくは健康保険証の記号番号などによりオンライン上で医療保険の資格確認ができるようになります。
導入により医療機関などでは、「受付での保険証の入力の手間削減」「患者の待ち時間の削減」「資格過誤によるレセプト返戻の作業削減」「来院前に事前確認できる一括照会」などのメリットがあります。
また今回のオンライン資格確認は、マイナンバーカードの普及促進を目指した国の取組みということもあり、導入する医療機関などには補助金が準備されています(図表1)。当初はレセコン改修などの費用に関して、2分の1(診療所などは4分の3)を補助するといった内容でしたが、想定より普及が進まなかったためか、昨年11月末には上限額はあるものの令和3年3月末までにカードリーダーを申し込んだ医療機関などには実費を全額補助するといった内容に変更されました。
図表1:オンライン資格確認導入促進のための追加的な財政補助

出典:厚生労働省ホームページ「オンライン資格確認導入に関する資料」
令和3年3月末までに60%導入を目指す
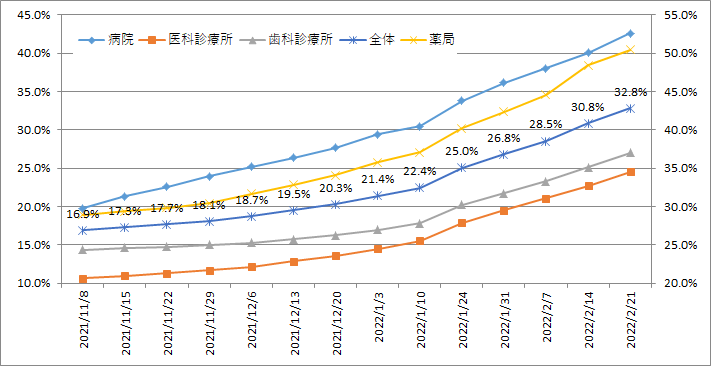
このように追加的な財政補助が行われている中、実際の導入状況はどうなっているのでしょうか?
国としては、令和3年3月末までに、医療機関等の60%程度での導入を目標としています。図表2は、都道府県別の顔認証付きカードリーダーの申込率(=オンライン資格確認導入予定率)をまとめたものになります。
令和3年2月21日時点におけるカードリーダーの申込率を施設区分別にみると、病院は42.6%、医科診療所は24.6%、薬局は50.5%となっており、歯科を含めた全体では32.8%となっています。補助金の期限が令和3年3月末までですので、駆け込みでの申込みがあると想定されますが、それを踏まえてもオンライン資格確認システムの導入に関しては慎重にみている医療機関などが多いといえます。
しかし都道府県別でみるとそれぞれ対応状況の違いに差があります。たとえば岩手県の病院においては、申込率が60%を超えており、このようなエリアでは過半数以上の病院が導入予定といえますので、自院においても検討すべきといえます。
図表2:顔認証付きカードリーダーの申込状況(令和3年2月21日時点)
(1)施設区分別
※厚生労働省ホームページでは、2021年1月17日の申込状況も掲載されているが、2021年1月24日のものと同じデータと思われるため除いた。
(2)都道府県別
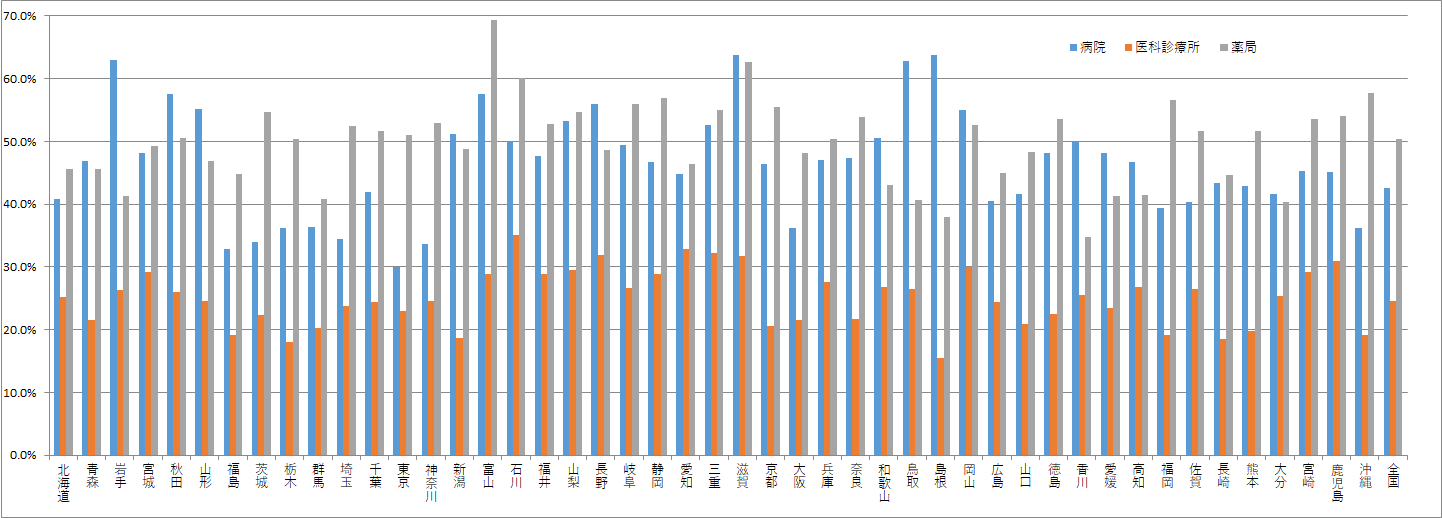
出典:厚生労働省ホームページ「オンライン資格確認の導入について(医療機関・薬局、システムベンダ向け)」をもとに筆者が作成
オンライン資格確認・マイナンバーカード、どちらの普及が先か
オンライン資格確認導入が思うように進んでいない要因としては、「国による周知が不十分である」「医療機関等が様子見をしている」「システムベンダー等の見積もりが不明瞭」「新型コロナウイルス感染症の影響」などいろいろとあるかと思います。またオンライン資格確認はマイナンバーカードの普及促進策ではありますが、医療機関側としてはマイナンバーカードの普及が進まない中で、オンライン資格確認を導入してもメリットが少ないとの意見も多く聞かれます。
国が当初設定したオンライン資格確認のスケジュールとしては、令和4年3月末で約90%、令和5年3月末で概ね全ての医療機関等での導入を目指しています。もしかしたら次回の診療報酬改定でその普及策が盛り込まれることがあるかもしれません。いずれにしても、オンライン資格確認の普及が先か、それともマイナンバーカードの普及が先か、今後の動向に注目していきたいところです。
---------------------------------------
◆筆者プロフィール
---------------------------------------
森田仁計(もりた よしかず)
医療総研株式会社 認定医業経営コンサルタント
1982 年、埼玉県生まれ。法政大学工学部卒業後、株式会社三菱化学ビーシーエル(現LSI メディエンス)に入社し、現場営業から開発・企画業務まで携わる。2015 年、医療総研株式会社に入社し、認定登録医業経営コンサルタントとして、医療機関の経営改善や人事制度構築などの組織運営改善業務に従事。著書に『医療費の仕組みと基本がよ~くわかる本』(秀和システム)、『医業経営コンサルティングマニュアルⅠ:経営診断業務編①、Ⅱ:経営診断業務編②、Ⅲ:経営戦略支援業務編』(共著、日本医業経営コンサルタント協会)などがある。